又到了一年一度的重阳节,而且重阳节还是《中华人民共和国老年人权益保障法》规定的老年节,大家在登高赏秋的同时,也别忘了关怀问候一声家里的父母长辈。
人到中老年,难免会出现“老眼昏花”的情况,但有些视力减退不仅仅是自然衰老的结果,还可能是疾病所致,如果不及时治疗,只是自己滴滴眼药水,很可能导致视力丧失,严重影响老人的生活质量。
“太长不看”版:
1.老花眼是一种随着年龄增长而出现的正常生理现象,是身体开始衰老的信号之一,而且即使是近视患者,也逃不脱老花眼的命运
2.在全球因眼病致盲的人群中,白内障占其中的47.9%,是全球第一致盲性眼病,手术干预是治疗白内障最直接、有效的方式
3.青光眼是仅次于白内障的全球第二大致盲眼病,与白内障可以通过手术恢复视力不同的是,青光眼造成的视力下降是不可逆转的,换句话说,它是全球第一位不可逆致盲眼病
4.老年黄斑变性(又称年龄相关性黄斑变性,AMD)是一种眼睛黄斑区发生的退行性病变,该病与白内障、青光眼一起并称为世界三大致盲性眼病之一
在所有的老年视力下降情况里,老花眼(又称老视)是最常见的,可以说,人到中晚年,几乎都会出现老花眼。
随着年龄的增长,我们的晶状体逐渐硬化,弹性减弱,睫状肌的功能逐渐减低,则会引起眼的调节能力下降,出现一系列症状。
老花眼初期常表现为将目标放的远一些才能看清,如果光线不足时,近距离阅读会更加困难,这些症状会随年龄增大而逐渐加重。过度紧张的慢性刺激,还可以导致眼睑和结膜等组织的慢性炎性变化。

老花眼是一种随着年龄增长而出现的正常生理现象,是身体开始衰老的信号之一,据有关数据统计,目前全球有近18亿老视者,中国老视人数约为3.7亿人。
40岁是人体衰老的一个分水岭,大多数人到40岁后,眼睛晶状体的弹性会逐渐变小,睫状肌的调节能力随之降低,因此,老花眼也多在40~45岁开始出现。
很多人觉得,年轻的时候近视,老了就不会得老花眼了,但实际上,近视患者也逃不脱老花眼的命运。
近视是屈光不正,而老花眼是晶状体退化和失去弹性,二者不能相互抵消,虽然临床表现上,近视患者出现老花眼的年龄会稍稍推迟一些,但这种“抵消”程度十分有限。
而且更麻烦的是,当近视患者年老以后,很可能既近视又老花,需要准备两副眼镜或一副多焦渐进眼镜。

虽然老花眼主要和年龄有关,但屈光不正、用眼习惯、药物等也会对老花眼造成一定影响,建议大家在平时要注意用眼卫生,避免长时间用眼,定期进行视力检查,慎用可影响睫状肌功能的药物,以延缓老花眼的发生。
当出现老花眼以后,佩戴老花镜是最简单、安全的方式,此外还可以通过角膜屈光手术、晶状体屈光手术和巩膜屈光手术进行视力矫正。
白内障是一种由晶状体透明性或颜色改变导致的视力障碍,主要表现为渐进性的视力下降,有时还伴有色觉改变、眩光等症状。

(正常晶状体与白内障浑浊的晶状体/图源:图虫创意)
在全球因眼病致盲的人群中,白内障占其中的47.9%,是全球第一致盲性眼病
,据中华医学会眼科学分会统计,我国60至89岁人群白内障发病率约为80%,随着我国人口老龄化加速,白内障患病人数还在逐年增长。
白内障发生的主要病因包括体内因素和体外因素,体内因素包括衰老、眼部手术、肿瘤、炎症等,体外因素包括物理损伤、化学损伤、长期用药。另外,过度日光照射、患有青光眼、眼部外伤史、过量饮酒抽烟等,可增加白内障的发生风险。
因此,虽然白内障好发于50岁以上的老年人,但这并不是一种老年人“专属”疾病,任何影响眼内环境的因素,都有可能引发晶状体颜色和透明度的异常,进而导致白内障的发生。
关于白内障最常见的误区,是要等白内障“熟透了”,晶状体重度浑浊了,才去做手术,实际上,这样不仅会增加手术难度,患者的术后反应也比较大,视力恢复较慢,出现并发症的风险相应提高。
只要因白内障导致的视力下降已影响正常生活,经检查发现各方面符合手术指征,就要积极进行手术治疗。

出于畏惧心理,很多人会保守选择药物治疗,甚至“迷信”虚假宣传,相信那些“祖传秘方”,觉得往眼睛里滴几滴眼药水,白内障就能好起来,这样非但不能治疗白内障,还可能错过最佳治疗时机,导致失明等严重后果。
需要明确的是,目前没有药物可以治愈白内障,通过手术摘除浑浊的晶状体,植入透明的人工晶体,是治疗白内障最直接、有效的方式。
青光眼是仅次于白内障的全球第二大致盲眼病,与白内障可以通过手术恢复视力不同的是,青光眼造成的视力下降是不可逆转的,换句话说,它是全球第一位不可逆致盲眼病。
青光眼的病因尚不完全清楚,目前认为其发生与眼内压升高、遗传、发育异常等多种因素有关,年龄、患有慢性疾病(如糖尿病)、母亲妊娠期感染、过度用眼等均可以导致青光眼发生风险增加。
临床上根据病因、房角、眼压描记等情况,将青光眼分为先天性青光眼、原发性青光眼、继发性青光眼、混合型青光眼四类。
先天性青光眼是一种胚胎期前房角发育异常,阻碍了房水排出所致的疾病;继发性青光眼常作为其他视觉障碍疾病的并发症出现;我国大多数患者为原发性青光眼,约占所有青光眼的86.7%。
虽然年龄超过40岁,发生青光眼的风险会增加,但近年来的数据表明,青光眼开始呈现年轻化的趋势,这与不良的用眼习惯有很大关系,如低头族、过度用眼等。另外,劳累、失眠、情绪波动、压力大等也可能影响血管神经调节中枢,导致眼压升高,引发急性青光眼。
青光眼常引起眼胀、眼痛、眼睑痉挛、眼球充血或浑浊、畏光、流泪、视物模糊、虹视、视力减退、夜盲、视野缺损等眼部表现,有时还可引起头痛、恶心、呕吐等全身症状。
但该病发展前期没有明显的症状,在发达国家有近50%的青光眼患者不知道自己患有青光眼,发展中国家则有超90%的青光眼患者对自己的疾病一无所知。
而且,青光眼造成的视功能损害是不可恢复的,目前医疗水平也无法彻底治愈青光眼,但及早发现并进行药物、手术等方式干预,可以停止或延缓进一步的视力损失。

因此,我们在平时生活中,要注意不要用眼过度,应定期进行眼底病筛查,尤其是青光眼患者家族、近视、糖尿病患者等高危人群。
眼底黄斑是视网膜中心视力最敏锐的部位,富含大量视锥细胞,主要起到精细视觉、识别色觉和光觉的三大功能。
黄斑是不可再生的组织,一旦出现问题,就可能引起视物模糊、视物扭曲变形、视野中心暗点等症状,导致视力不同程度下降,重者出现不可逆的视力丧失。
老年黄斑变性(又称年龄相关性黄斑变性,AMD)是一种眼睛黄斑区发生的退行性病变,该病与白内障、青光眼一起并称为世界三大致盲性眼病之一。

(视网膜下新生血管
,造成老年黄斑变性/图
源:图虫创意)
老年黄斑变性的临床表现主要有:单眼或双眼视物模糊、视力下降;视物变形,看直线物体时发现直线弯曲;视物变色,物体颜色发生改变或变暗,甚至出现中心发黑,看东西时中心总有黑影遮挡,这种黑影一般不随眼球转动改变位置,通常都在中央部分。
该病的确切病因尚不明确,年龄是最主要的因素,此外,还与遗传因素、慢性光损害、代谢及营养因素、长期吸烟、免疫性疾病、高血压、高血糖、高血脂和心血管疾病等危险因素有关,也可能是多种因素复合作用的结果。
根据患者的眼底表现不同,老年性黄斑变性分干性和湿性。干性老年黄斑变性,又称为萎缩性老年黄斑变性,随着年龄增长,黄斑细胞开始坏死、萎缩,从而引起老年黄斑变性,影响视功能。
该类型患者年龄多在50岁以上,早期常无任何症状,起病缓慢,双眼视力逐渐减退,可有视物变形。
湿性老年黄斑变性又称渗出性或新生血管性老年性黄斑变性,由于黄斑处废弃物质沉淀,刺激新生血管形成,新生血管与正常血管不同,没有内皮屏障,容易发生血液渗漏,而血液中的脂性物质会引起黄斑出血、水肿等,导致视力进一步减退,从而造成老年黄斑变性。
该类型多发生于60岁以上的老年人,病人常为一眼突然发生视力下降、中心暗点,发病后视力减退较为迅速,常于短期内明显下降。湿性老年黄斑变性对视功能的危害极大,但及时诊治能减少或延缓视力丧失。
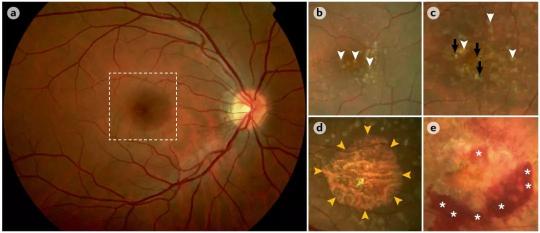
(a为正常,b为发病早期,c为中期,d为干性AMD地图样萎缩,e为湿性AMD伴发出血
/图源:
参考文献[6])
对于干性老年黄斑变性,早期可定期观察,长期随访,注意眼部保护,注意用眼时间,避免视力疲劳;保持低脂饮食,多食富含叶黄素或维生素C、E、A及β-胡萝卜素和微量元素的新鲜果蔬,改善饮食结构;经常进行体育锻炼并戒烟。如出现暗点、视物变形等现象,应立即到医院检查,及早治疗。
对于湿性老年黄斑变性,目前主要采取抗新生血管的药物治疗。目前国际通用的方案是“3+PRN”,即前3个月每月往眼球里打一针,3针后如果病情仍有活动性,继续注射,如病情稳定则观察,一旦病情复发需再次注射。
建议50岁以上人群定期接受眼底检查,对于有高血糖、高血压、高血脂以及有吸烟史的高危人群,更应关注眼部健康,积极进行早期眼底病筛查。
[1]吴晓.人到老年须防4种眼病[J].人人健康,2017(09):44-45.
[2]刘静,柳宗游.老年致盲性眼病——早期诊断和治疗是关键[J].中老年保健,2015(10):12-13.
[3]樊秀婷.老年人群眼病调查研究[J].中国医药指南,2012,10(17):480-481.
[4]孙一宁, 陈蔚. 关注白内障术后干眼. 中华眼视光学与视觉科学杂志, 2021, 23(7): 486-490.DOI:10.3760/cma.j.cn115909-20201020-00401.
[5]贾丽丽.老年眼底黄斑变性分干湿[J].江苏卫生保健,2021(08):8.
[6]Age-related macular degeneration.[J]. Nature reviews. Disease primers,2021,7(1):
版权声明:本文为春雨医生原创稿件,版权归属春雨医生所有,未经授权禁止转载,授权与合作事宜请联系reading@chunyu.me